Weiterführende Informationen und Differentialdiagnostik zur Zertifizierten Kasuistik "Weiße Finger"
wissenschaftlich begutachtet durch Professor Dr. Malte Ludwig, Chefarzt der Abteilung Angiologie und Phlebologie der Interne Klinik Dr. Argirov, Berg.
von Michael Huntgeburth, Nicolas Hunzelmann und Stephan Rosenkranz
Inhalt
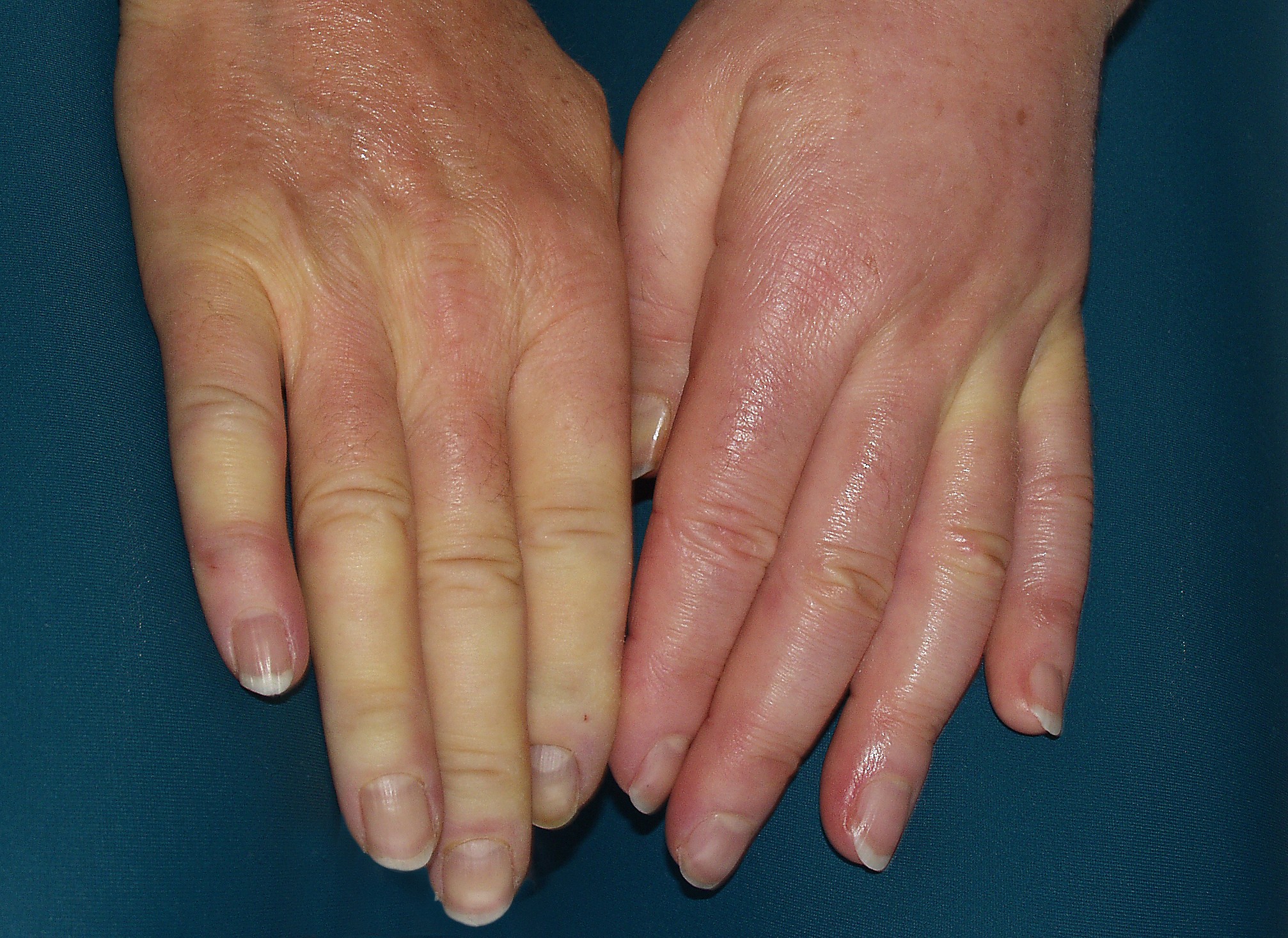
Foto: Dermatologie, Uniklinik Köln
Definition
Das Raynaud-Phänomen (RP) ist definiert als durch Kälte oder Emotionen ausgelöste anfallsartige, schmerzhafte Vasospasmen mit Ischämie der Finger bis max. 30 Minuten Dauer mit oder ohne zugrunde liegende Grunderkrankung. Es tritt in der Normalbevölkerung mit einer Prävalenz von ca. 3 - 5 Prozent auf. Frauen sind häufiger betroffen als Männer (w:m = 2:1 bis 5:1).
Ätiologisch wird zwischen primären und sekundären Formen unterschieden, bei denen es zu episodisch auftretenden Vasokonstriktionen der digitalen Arterien, präkapillären Arteriolen sowie zu kutanen arteriovenösen Shunts kommt. Die pathogenetischen Grundlagen des primären RPs sind nicht bekannt ("idiopathisches Raynaud-Phänomen").
Sekundäre Formen des RPs treten im Rahmen systemischer Bindegewebserkrankungen (Sklerodermie, systemischer Lupus erythematodes, mixed connective tissue diseases / Overlap-Syndrom, Dermato- / Polymyositis, etc.) auf. Dieses Syndrom ist für die betroffenen Patienten häufig sehr belastend und kann zum Auftreten von Nekrosen an den Fingerspitzen führen, die im Extremfall eine Gangrän oder Amputation zur Folge haben können. Patienten mit primärem RP leiden in ca. 30 Prozent an schwerwiegenden Attacken, bei solchen mit der sekundären Form treten in 75 Prozent schwerwiegende Attacken auf.
Diagnostik
Die Diagnose RP wird klinisch-anamnestisch gestellt. Da sich die meisten Patienten nicht während einer Raynaud-Attacke vorstellen, ist die klinische Untersuchung der Hände in der Regel unauffällig. Entscheidend ist zunächst, die Sensitivität der Hände auf Kälteexposition und die damit verbundenen Farbänderungen (weiße oder blaue, dann rote Finger) zu erfragen. Schweregrad und Beeinträchtigung können mit Hilfe standardisierter Fragebögen ("Raynaud Condition Score", "Raynaud Severity Index") erfragt werden, die auch zur Verlaufskontrolle unter Therapie Verwendung finden. Die Anamnese sollte eine detaillierte Erfragung der Symptome, etwaiger Begleiterkrankungen, stattgehabter Traumen und eine komplette Medikamentenanamnese beinhalten. Des Weiteren sind Laboruntersuchungen (BSG, Auto-Antikörper) sowie spezielle diagnostische Maßnahmen (Kapillarmikroskopie, Laser-Doppler) hilfreich. Im Zweifelsfall kann auch versucht werden, durch Kälte-Expositions-Tests Raynaud-Attacken gezielt auszulösen.
Ist die Diagnose RP gestellt, so ist die Differenzierung zwischen primärem und sekundärem RP hinsichtlich Prognose und therapeutischer Strategien von großer Relevanz. Typische Zeichen eines primären RPs sind:
- Vasospastische Attacken, die durch Kälte oder Emotionen ausgelöst werden
- Symmetrische Attacken (Beide Hände)
- Normale Nagelbett-Kapillaren (Kapillarmikroskopie)
- Kein Anhalt für eine Erkrankung, die als Ursache für ein sekundäres RP dient.
- Normale BSG und negative ANA
Jedoch ist das primäre RP prinzipiell eine Ausschlussdiagnose, die nur nach einer sorgfältigen körperlichen Untersuchung verbunden mit Serumuntersuchungen und einer Beurteilung der digitalen Gefäße gestellt werden kann. Insbesondere Patienten mit Bindegewebserkrankungen leiden häufig (Sklerodermie / CREST: > 90 %) an einem sekundären RP. Die Differenzierung zwischen primärem und sekundärem RP kann jedoch schwierig sein. Einige Entitäten, die bei dieser Differenzierung hilfreich sein können, sind in Tabelle 1 dargestellt.
Primäres RP | Sekundäres RP | |
| Alter bei Erstdiagnose | 15-30 Jahre | > 40 Jahre |
| Schweregrad der Symptome | mild | ausgeprägt |
| Gewebsnekrose / Gangrän | - | (+) |
| Risiko der Progression | niedrig | hoch |
| Auto-Antikörper* | negativ | positiv |
| Zirkulierende Vasokonstriktoren** | + | +++ |
| Endotheliale Dysfunktion | + | +++ |
* insbesondere ANA, Scl-70, anti-Sm, RNP, anti-Zentromer ** Endothelin-1, asymmetrisches Dimethylarginin (ADMA) | ||
Tabelle 1
Die Beurteilung vaskulärer Veränderungen der digitalen Gefäße wird durch die Kapillarmikroskopie der Nagelbettkapillaren ermöglicht. Hierbei werden unter anderem die Morphologie der Kapillarschlingen sowie Einblutungen und der Blutfluss beurteilt. In der Kapillarmikroskopie sind typische Zeichen für eine Bindegewebserkrankung bei sekundärem RP:
- Vergrößerte und deformierte Kapillarschlingen
- Verminderte Anzahl von Kapillarschlingen
- Einblutungen
Therapie
Die medikamentöse Therapie des RPs ist bislang unbefriedigend. Insbesondere bei Patienten mit sekundärem RP gelingt häufig keine befriedigende Unterdrückung der Raynaud-Attacken. Therapeutische Effekte (Reduktion der Anfallshäufigkeit und des Schweregrades) wurden für Calcium-Antagonisten (Nifedipin, Isradipin, Amlodipin, Felodipin, Nisoldipin), topisch applizierte Nitrate, den Angiotensin AT1-Rezeptor-Antagonisten Losartan, den α1-Adrenozeptor-Blocker Prazosin, und den selektiven Serotonin-Reuptake-Inhibitor Fluoxetin gezeigt.
Allerdings konnte jeweils nur bei einem Teil der behandelten Patienten ein therapeutischer Effekt erzielt werden. In ca. 15 Prozent der Fälle zwangen Nebenwirkungen zu einem Abbruch der Behandlung. Die intravenöse Gabe von Prostaglandin-Analoga (Iloprost) führte in mehreren Kurzzeit-Studien zu einer signifikanten Verbesserung des RPs, während für oral appliziertes Iloprost bei Patienten mit Sklerodermie-assoziiertem RP kein therapeutischer Nutzen gezeigt werden konnte. Auch oral appliziertes Arginin zeigte im Vergleich zu Plazebo keinen therapeutischen Effekt. In besonders schweren Fällen kann eine chirurgische Sympathektomie der oberen Extremitäten erwogen werden. Jedoch sind die Ergebnisse solcher Interventionen auch keineswegs optimal, da ca. 50 Prozent der Patienten ein Wiederauftreten des RPs beklagen.
Da die genannten medikamentösen Behandlungsmöglichkeiten im hier dargestellten Fall nicht den gewünschten Erfolg gebracht hatten, wurde ein Therapieversuch mit dem für diese Indikation bislang nicht zugelassenen Phosphodiesterase 5- (PDE5)-Inhibitor Vardenafil (Levitra®) unternommen. Hintergrund dieses Behandlungsversuchs war die Beobachtung, dass der PDE5-Hemmer Sildenafil (Viagra®), der zur Behandlung der erektilen Dysfunktion beim Mann zugelassen ist, die periphere Durchblutung und klinische Symptomatik bei Sklerodermie-assoziiertem Raynaud-Phänomen verbessern kann. Die Vardenafil-Behandlung (2 x 10 mg/Tag) führte bei unserer Patientin zu einer erheblichen Verminderung der Häufigkeit und des Schweregrades der Raynaud-Attacken, die innerhalb von zwei Wochen mit einer signifikanten Reduktion des "Raynaud Condition Score" von initial 8,0 auf 4,5 assoziiert war. Laser-Doppler-Messungen des Index-Fingers bei Raumtemperatur zeigten, dass der periphere digitale Blutfluss eine Stunde nach Vardenafil-Einnahme um 12 Prozent und nach 2-wöchiger Therapie um 60 Prozent gesteigert war. Unter Kälte-Exposition war der digitale Blutfluss nach einer Stunde gar um 42 Prozent und nach zwei Wochen um 187 Prozent gesteigert.
PDE5-Inhibitoren
Phosphodiesterase 5- (PDE5)-Inhibitoren wie Sildenafil, Vardenafil und Tadalafil führen durch eine Akkumulation von cyclischem Guanosin-Monophosphat (cGMP) in glatten Gefäßmuskelzellen zu einer Vasodilatation und sind derzeit zur medikamentösen Therapie der erektilen Dysfunktion (ED) beim Mann zugelassen. Darüber hinaus wurden in mehreren Studien auch günstige Effekte bei Patienten mit pulmonaler Hypertonie gezeigt. PDE5-Hemmer (Sildenafil) haben in Einzelfall-Berichten auch zu günstigen Effekten auf die periphere Durchblutung bei Patienten mit RP geführt. Diese Wirkungen sind jedoch bislang nicht systematisch untersucht. Im Vergleich zu Sildenafil ist Vardenafil durch eine stärkere Wirksamkeit gekennzeichnet, kann dementsprechend in niedrigeren Konzentrationen eingesetzt werden, und die Nebenwirkungsrate scheint geringer zu sein.
Literatur
Wigley FM. Raynaud´s phenomenon. N. Engl. J. Med. 2002; 347: 1001-1008.

