Weiterführende Informationen und Differentialdiagnostik zur Zertifizierten Kasuistik "Patientin mit schmerzhafter Schwellung rechts temporal"
von Ricarda E. Clarenbach
Inhaltsübersicht
Klinisches Bild - Symptomatik - Therapie
Diagnostik
Im geschilderten Fallbeispiel war zum Zeitpunkt der Erstuntersuchung auf Grundlage der Anamnese sowie der klinischen und der Duplex-Untersuchung als wahrscheinlichste Diagnose von einer Arteriitis temporalis auszugehen. Die American Society of Rheumatology (ACR) hat folgende Kriterien für die Diagnosestellung erarbeitet, von denen mindestens drei erfüllt sein müssen (1):
- Alter > 50 Jahre
- neuartige oder neu auftretende Kopfschmerzen
- abnorme Temporalarterien (Druckdolenz, abgeschwächte Pulsation)
- BSG > 50 mm in der ersten Stunde
- histologische Veränderungen bei Biopsie der Temporalarterie
In der vorliegenden Kasuistik waren von den genannten Kriterien das Alter und die abnorme druckdolente Temporalarterie erfüllt. Die A. temporalis rechts war schmerzhaft. Es bestand aber kein sicherer Kopfschmerz. Nachtschweiss ist eines der drei B-Symptome, zählt aber nicht zu den ACR-Kriterien.
Im geschilderten Fall waren zwei von drei ACR-Kriterien sicher erfüllt. Ergänzend lenkte uns jedoch zunächst sowohl der klinische Befund mit der zusätzlichen Angabe von Kaumuskelbeschwerden (siehe unten) und das duplexsonographische Bild der A. temporalis rechts (siehe Abbildung) zusammen mit den 2 sicheren ACR-Kriterien zur Diagnose einer Arteriitis temporalis. Nach Erhalt der Laborwerte ließ uns aber der Nachweis normwertiger Entzündungsparameter an der anfänglichen Verdachtsdiagnose einer Arteriitis temporalis zweifeln. Aus diesem Grund entschlossen wir uns zu einer Biopsie.
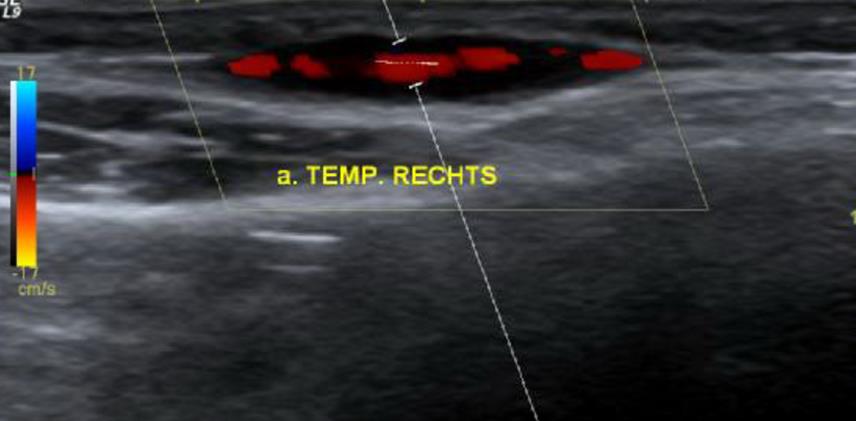
Abbildung: B-Bild- und Dopplersonographie der A. temporalis superficialis mit deutlich verdickten echoarmen Saum im Sinne eines Halo. Quelle: Benedictus Krankenhaus Tutzing
Klinisches Bild - Symptomatik - Therapie
Bei der Arteriitis temporalis (M. Horton) oder Arteriitis cranialis handelt es sich um eine Variante der Riesenzellarteriitis, die im höheren Lebensalter (mit einem mittleren Erkankungsalter von 72 Jahren) mit einer Prävalenz von 1 : 500 auftritt. Es handelt sich um eine systemisch Vaskulitis, die jedoch schwerpunktmäßig die A. carotis externa und ihre Äste befällt. Dementsprechende Symptome sind anhaltende Kopfschmerzen mit Betonung temporal und Aggravierung durch das Kauen im Sinne einer Claudicatio masticatoria. Bei bis zu 15 Prozent der Patienten können der Aortenbogen und seine Abgänge befallen sein mit entsprechender Claudicatio- oder Stenose-Symptomatik der abhängigen Muskulatur. Zudem besteht das Risiko für die Ausbildung von Aneurysmen oder Dissektionen der Aorta ascendens. Eine Beteiligung der Hirngefäße ist ebenso selten wie der Befall anderer arterieller Abschnitte wie der Mesenterialgefässe, der Koronarien oder der pulmonalen Strombahn. Bei jedem zweiten Patienten bietet sich allerdings zeitgleich das klinische Bild einer Polymyalgia rheumatica.
Im geschilderten Fall leiteten wir aufgrund des klinischen und des sonographischen Befundes unmittelbar eine Kortison-Stoß-Therapie ein, um die gefürchtete Komplikation der Arteriitis temporalis, der Erblindung eines oder beider Augen durch Miteinbeziehung der Ziliararterien, die bei bis zu 30 Prozent der Fälle auftritt, zu verhindern. Es handelt sich um eine Form der anterioren ischämischen Optikusneuropathie (AION), die sich durch eine Amaurosis fugax, ein Flimmerskotom oder andere flüchtige Sehstörungen bemerkbar machen kann. Die Therapie der Wahl gemäss den Leitlinien der AWMF, der Arbeitsgemeinschaft der wissenschaftlichen medizinischen Fachgesellschaften, ist ein Kortison-Stoß in einer Dosierung von 1 mg/kg Körpergewicht über 3 Tage. In Anbetracht der Gefahr der Erblindung ist bereits bei dem Verdacht auf eine Arteriitis temporalis die Kortison-Stoß-Therapie indiziert.
Die hochauflösende farbkodierte Duplexsonographie mit einer hochauflösenden Sonde (> 10 MHz) stellt laut den Leitlinien der AWMF eine Alternative zur Temporalisbiopsie dar, wobei das Halozeichen (Abbildung) die Vaskulitis von arteriosklerotischen Veränderungen abgrenzt (Sensitivität 67 Prozent, Spezifität 91 Prozent) (2). Mit dem Halozeichen wird die diffuse konzentrische Wandverdickung, die in der B-Bild-Sonographie sich echoarm darstellt, beschrieben. Die Gefässabschnitte können stenosiert oder occludiert sein und entsprechend im Dopplermodus einen Null-Fluss oder bei einer Stenose eine Flussbeschleunigung oder turbulente Strömungen bieten. Da die intracerebralen Arterien in der Regel nicht betroffen sind, hat eine cerebrale Angiographie bei der Arteriitis temporalis keinen Stellenwert.
Das Ergebnis der Biospie war überraschend. Es wurde ein niedrig malignes Non-Hodgkin-Lymphom im Sinne eines Marginalzonenlymphoms mit plasmazellulärer und sekretorischer Differenzierung diagnostiziert. Die Resektionränder waren mikroskopisch nicht tumorfrei.
Die Manifestationen des kutanen Marginalzonenlymphom sind mannigfaltig und an allen Körperlokalisationen aufzufinden. Zudem irritieren sie durch ihre spontanen, undulierenden, selten auch komplett reversibeln Verläufe.
Spezifische Hautveränderungen:
- Bräunlicher oder livid-roter, auch hautfarbener, kutaner bis subkutaner, flacher bis knotiger Tumor
Unspezifische Hautveränderungen:
- Erythrodermie
- Ekzeme
- Pigmentierte und infiltierte Herde
- Amyloid-Ablagerungen mit Papeln, Knötchen, Alopezie
- Xanthome
- Pruritus
Das Marginalzonenlymphom gehört zu der Gruppe der niedrigmalignen Non-Hodgkin-Lymphome und wird in drei Untergruppen gemäß seines Manifestationsortes unterteilt:
- Nodales Marginalzonenlymphom
- Splenisches Marginalzonenlymphom
- Extranodales Marginalzonenlymphom des Mukosa-assouiierten lymphatischen Gewebes (MALT)
Im geschilderten Fall erbrachte das klinische und radiologische Staging einschließlich eines MRT der Kopf-Hals-Region sowie eine CT des Thorax und des Abdomens, das unter anderem auch in Anbetracht der Vorgeschichtes des Thymoms und der Lungen-Tuberkulose als Kind veranlasst wurde, einen Residualbefund nach Tuberkulose in der Kindheit im rechten Lungenoberlappen. Es bot sich kein Anhalt für eine anderweitige Lymphom-Manifestation. Wegen der Möglichkeit einer Knochenmarkinfiltration in Anbetracht der initalen Leuko- und Thrombopenie, die sich unter der Kortison-Stoß-Therapie vollständig zurückgebildet hatte, empfahlen wir ambulant nach Absetzen der Kortison-Therapie eine Knochenmarkbiopsie durchführen zu lassen.
Die Stadieneinteilung richtet sich nach dem Befall der Lymphknotenregionen gemäß der Ann-Arbor-Klassifikation. Zusätzlich wird das Vorliegen von B-Symptomen berücksichtigt. Das TNM-System findet nur bei den cutanen Lymphomen Anwendung. Das International-Staging-System wird für die Stadieneinteilung des multiplen Myeloms eingesetzt. Tumormarker spielen bei den Marginalzonen-Lymphomen keine Rolle.
Entsprechend dieser Unterteilung handelte es sich in unserem Fall um ein extranodales Marginalzonenlymphom im frühen, lokal begrenzten Stadium.
Extranodale Marginalzonenlymphome machen sieben bis zehn Prozent der neu diagnostizierten Non-Hodgkin-Lymphome aus. Sie können in fast jedem Organ auftreten. Am häufigsten ist der Magen betroffen. Die Haut ist gemäss Angaben der WHO in elf Prozent der Fälle befallen (siehe Tabelle).
Das mittlere Erkrankungsalter liegt bei 50 bis 70 Jahren.
Folgende Risikofaktoren (die bei unserer Patientin nicht vorlagen), die mit einem erhöhten Risiko für die Manifestation eines extranodalen Marginalzonenlymphoms einhergehen, sind bekannt:
- Autoimmunerkrankungen
- Hashimoto-Thyreoiditis
- Sjögren-Syndrom (lymphoepitheliale Sialadenitis)
- Chronische Infektionen
- Helicobacter pylori für die Marginalzonenlymphome des Magens
Noch unklar ist die Relevanz für Infektionen mit Campylobacter jejuni für Marginalzonenlymphome des Dünndarms, Chlamydia psitaci für Marginalzonenlymphome der Tränendrüsen und Borrelia burgdorferi für Marginalzonenlymphome der Haut (3). Eine Assoziation zu Noroviren ist nicht beschrieben.
Im Frühstadium sind die extranodalen Marginalzonenlymphome sehr gut heilbar. Die frühen, kutanen solitären Manifestationen werden je nach Lokalisation und Ausdehung entweder in kurativer Intention reseziert oder bestrahlt. Bei lokal forgeschrittenen oder systemischen Stadien ist eine Immunchemotherapie oder medikamentöse Monotherapie angezeigt. In unserem Fall stellten wir die Patientin wegen der nicht tumorfreien Resektionsränder zur Prüfung einer kurativen Radiatio bei einem Strahleninstitut vor.
Die häufigste Entität der extranodalen Marginalzonenlymphome, das MALT des Magens, wird, wenn es sich um ein frühes Stadium mit Nachweis von Helicobacter pylori handelt, zunächst mittels einer antibiotischen Eradikation behandelt. Bereits hierdurch ist bei 60 bis 70 Prozent eine Heilung zu erzielen.
Tabelle: Relative Häufigkeit extranodaler Marginalzonen-Lymphome
| Häufigkeit (%) | |||
|---|---|---|---|
Lokalisation | WHO1 Atlas 2008 | MDACC2 2010 | LKR Kiel3 2011 |
| Magen | 35-40 | 38 | 67 |
| Dünndarm | 10 | 8 | 3 |
Lunge | 14 | 8 | 5 |
Kopf / Hals Parotis Speicheldrüsen Tonsille | 14
| 134
| 9 4 4 1 |
| Augenanhangsgebilde | 12 | 135 | 6 |
| Haut | 11 | 17 | 7 |
| Schilddrüse | 4 | 1 | 1 |
| Mamma | 4 | 2 | 2 |
Legende: 1WHO - World Health Organisation [1]; 2MDACC - M.D. Anderson Cancer Center Houston [4]; 3LKR Kiel - Lymphknotenregister Kiel; 4nur Speicheldrüsen; 5nur Orbita
Literatur
- Hunder GG, Bloch DA, Michel BA, Stevens MB, Arend WP, Calabrese LH, Edworthy SM, Fauci AS, Leavitt RY, Lie JT: The American College of Rheumatology 1990 criteria for the classification of giant cell arteritis. Arthritis Rheum 1990;33:1122-1128.
- Arida A et al.: The diagnostic value of ultrasound-derived edema of the temporal artery wall in giant cell arteriitis: a second meta-analysis. BMC Muscoloscelet Disord 2010;11:44.
- Peter Koch, Mario Bargetzi, Christian Buske, Martin Dreyling, Hans Theodor Eich, Wolfram Klapper, Markus Raderer, Gabriele Reinartz, Michael Steurer, Bernhard Josef Wörmann: Onkopedia: Leitlinie Marginalzonenlymphome, Stand: Oktober 2012.

