Weiterführende Informationen und Differentialdiagnostik zur Zertifizierten Kasuistik: Medizinischer Notfall an Bord eines Flugzeugs
Folge 69 der Reihe Zertifizierte Kasuistik
von Jochen Hinkelbein, Christoph Ernst, Felix Liebold, Sirin Yücetepe und Jan Schmitz
Einleitung
Jedes Jahr reisen etwa vier Milliarden Menschen mit kommerziell betriebenen Flugzeugen durch die Welt. Nach Hochrechnungen wird im Jahr 2030 die Hälfte aller Passagieren über 50 Jahre alt sein. Damit steigt auch die Wahrscheinlichkeit, dass Passagiere mit bestehenden, chronischen Vorerkrankungen an Bord von Flugzeugen ungewohnten Umgebungsveränderungen unterliegen [1]. Viele Ärzte, die in Ihrem Arbeitsalltag nicht mit medizinischen Notfällen zu tun haben, befürchten die Vorstellung an Bord eines Flugzeugs mit einem Notfallpatient alleine zu sein und der einzige Verantwortliche in dieser Situation zu sein [2].
Veränderte Bedingungen an Bord von Flugzeugen
Die Abnahme des Umgebungsluftdrucks in der Kabine führt zum Abfall des Sauerstoffpartialdrucks in Abhängigkeit der Flughöhe und verursacht eine milde Hypoxie mit Abfall der Sauerstoffsättigung auf 90 bis 95 Prozent beim Gesunden [3], [4]. Der Kabinendruck in Reiseflughöhe ist durch die Funktion einer Druckkabine äquivalent zu einem Höhenaufenthalt auf circa 2.000 bis 2.500 Meter über Normalnull m ü.NN [2]. Die Luftfeuchtigkeit innerhalb der Kabine ist während eines Fluges üblicherweise stark erniedrigt und beträgt rund 10 bis 20 Prozent [5]. Der erniedrigte Sauerstoffpartialdruck während des Fluges ist für gesunde Passagiere in der Regel ohne gesundheitliche Konsequenzen, für multimorbide Patienten können die veränderten Umgebungsbedingungen jedoch eine akute Verschlechterung ihres gesundheitlichen Zustandes hervorrufen [6].
Für das Assessment, also die Flugreisetauglichkeit von Passagieren, stehen unterschiedliche Methoden zur Verfügung. Beispielsweise kann eine Höhensimulation innerhalb einer Druckkammer durchgeführt werden, um die Auswirkungen der geänderten Physiologie abschätzen zu können [7]. Dieses Vorgehen ist allerdings sehr aufwändig und erbringt meist keine relevanten Zusatzinformationen. Alternativ hierzu reicht es aus, wenn Passagiere einen Aufenthalt in größerer Höhe (zum Beispiel Zugspitze) gut vertragen haben oder sich alleine ohne Hilfe über mehrere Etagen bewegen können.
Auch wenn zurzeit keine prospektiven Daten über die „Fitness to Fly“ von Patienten mit einer Tumorerkrankung vorliegen, gibt es keine spezifischen Kriterien, die Tumorpatienten eine Flugreise nicht empfehlen. Es sollte immer eine Einzelfallentscheidung im interdisziplinären Konsens stattfinden [8].
Notfälle an Bord von Flugzeugen
Aktuelle Studien geben die Inzidenz von einem Notfall / Zwischenfall pro 10.000 bis 40.000 transportierte Passagiere an [9]. Bei einer Häufigkeit von einem Notfall pro 10.000 Passagiere und 400 Passagieren pro Interkontinentalflug besteht eine 95-prozentige Wahrscheinlichkeit alle 24 Interkontinentalflüge einen medizinischen Zwischenfall an Bord zu erleben. Die Wahrscheinlichkeit eines medizinischen Notfalls auf Langstreckenflügen zeigt sich demnach (zum Beispiel auch wegen der verlängerten Reisezeit) erhöht [10].
Zu den häufigsten Symptomen und Diagnosegruppen gehören kardiale und gastrointestinalen Zwischenfälle, die zirka zwei Drittel aller Notfälle ausmachen [11], [10]. Auch neurologische und respiratorische Symptome haben einen großen Anteil an Inzidenzen von IFME [12], [11]. Die Rate an Herz-Kreislaufstillständen (In-Flight Cardiac Arrest, IFCA) wird mit 0,3 Prozent angegeben [1], [11].
Etwa 65 Prozent aller medizinischen Notfälle an Bord von Flugzeugen entstehen durch (bereits bekannte) Vorerkrankungen. Bei Kindern sind respiratorische, neurologische sowie infektiöse Ursachen der Hauptgrund für ein IFME [7].
Medizinische Ressourcen an Bord von Flugzeugen
Der Inhalt der medizinischen Ausstattung an Bord eines Verkehrsflugzeuges unterliegt nationalen und internationalen Regularien und wird von der jeweiligen Luftfahrtbehörde des Landes festgelegt, in dem das Luftfahrzeug zugelassen ist [13].
In Europa müssen alle kommerziell betriebenen Flugzeuge ein First-Aid-Kit mitführen, dessen Inhalt von der gesamten Kabinenbesatzung schnell an den Ort des medizinischen Notfalls verbracht werden kann. Mit dem First-Aid-Kit lassen sich die meisten kleineren Notfälle, wie zum Beispiel Übelkeit, Erbrechen oder Kopfschmerzen ausreichend behandeln.
Zusätzlich zum First-Aid-Kit müssen seit 1986 Flugzeuge, die mehr als 30 Passagiere befördern, zusätzlich ein spezielles medizinisches Kit, das so genannte Doctor’s Kit (DK) oder auch Emergency Medical Kit (EMK) mitführen [14]. Diese notfallmedizinische Ausrüstung ist neben regulatorischen Bestimmungen jedoch individuell unterschiedlich.
Fluggesellschaften, die Flüge in die USA durchführen, müssen entsprechend der Vorgaben der Federal Aviation Administration (FAA) und über die europäischen Vorschriften hinaus einen automatischen externen Defibrillator (AED), ein Infusionssystem inklusive Kochsalzlösung sowie einen Beatmungsbeutel mitführen [15].
Rechtliche Rahmenbedindungen an Bord von Flugzeugen
Oft herrschen große rechtliche Bedenken über die Durchführung ärztlicher Maßnahmen bei einem IFME. Grundsätzlich gilt an Bord das Haftungsrecht des Landes, unter dessen Flagge das Flugzeug registriert ist. Faktoren, die in die Rechtsprechung mit einfließen, sind jedoch auch der jeweilige Luftraum, in dem sich ein Zwischenfall ereignet oder die Staatsbürgerschaft des Arztes beziehungsweise des Patienten.
Daher gilt in einem deutschen Flugzeug deutsches Recht und in einem chinesisch zugelassenen Flugzeug chinesisches Recht. Problematisch ist hierbei aber nicht nur die Tatsache, dass Hilfeleistungen und Komplikationen nach ausländischem Recht bewertet werden sondern auch, dass man mit einer deutschen Approbation beispielsweise nach US-Recht nicht regelhaft ärztlich tätig werden kann. Darüber hinaus ist zu bedenken, dass die vorgehaltenen Medikamente unter Umständen andere Namen haben oder gar die Sprache ein Lesen verhindert (zum Beispiel chinesische Beschriftungen einer Ampulle).
Zum besseren Schutz des Hilfeleistenden wurde 1998 der Aviation Medical Assistance Act (AMAA, „good samaritian law“) beschlossen. Er stellt bei amerikanischen Fluglinien, die meist nicht über eine haftungsrechtliche Mitversicherung für Hilfeleistende verfügen, helfende Ärzte unter gewissen Bedingungen von der Haftung frei.
Über das Programm „Arzt an Bord“ kann sich der Arzt innerhalb der Lufthansa Gruppe registrieren lassen und ist im Notfall für die Flugbegleiter auf der Passagierliste erkennbar. Über das Programm ist es auch möglich, Fortbildungskurse zum Thema IFME zu buchen und weitergehende Informationen zur Notfallausrüstung an Bord zu erhalten.
Die rechtliche Situation für den Arzt ist abgesichert: Im Rahmen einer Haftpflichtversicherung der Deutschen Lufthansa AG sind Ärzte an Bord gegen eventuelle Regressansprüche abgesichert. Ein Vorsatz ist hiervon selbstverständlich ausgenommen (Quelle: Arzt an Bord, Lufthansa).
Die kardiopulmonale Wiederbelebung an Bord von Flugzeugen
Bei medizinischen Notfällen an Bord eines Flugzeugs gilt es, einige Besonderheiten wie den Platzmangel, die zur Verfügung stehende Ausrüstung, aber auch die zum Ereignis führenden Gründe zu beachten. Im Jahr 2018 wurde die erste IFCA-Leitlinie publiziert [1].
Insbesondere die beengten Platzverhältnisse an Bord sind als große Limitation der Notfallversorgung zu sehen. So erscheint es für medizinisches Personal sinnvoll bei Betreten eines Flugzeugs, die räumlichen Gegebenheiten vor Ort kurz in Augenschein zu nehmen, um so im Falle eines medizinischen Notfalls kurzfristig Auswege zu finden. Bei Vorliegen einer Reanimationspflichtigkeit empfiehlt es sich, den Patienten auf eine schnell erreichbare Fläche mit mehr Platz wie die Küche oder den Gang zu ziehen, um dort eine adäquate Lagerung, eine Atemwegssicherung oder eine Reanimation durchzuführen [1], [16]. Hier ist die in den aktuellen IFCA-Guidelines empfohlene "2-Helfer-Methode" zu präferieren und nur bei stark beengten Platzverhältnissen auf die Überkopf-Reanimation nach dem "1-Helfer-Prinzip" zurückzugreifen [1].
SARS-CoV-2 und Flugreisen
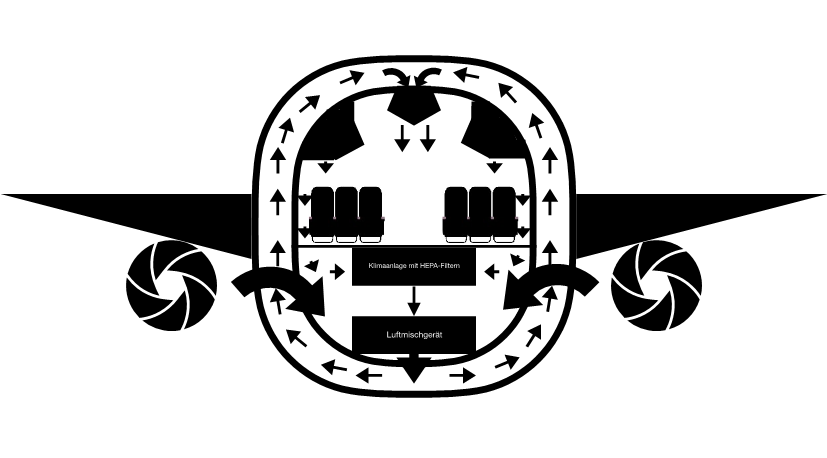
Die aktuellen persönlichen, gesellschaftlichen sowie ökonomischen Einschränkungen durch das neue SARS-CoV-2-Virus stellt die Mitarbeiter in der Flugindustrie sowie Passagiere auch zukünftig vor enorme Herausforderungen. Eine Wiederaufnahme des regulären Flugbetriebs muss im Detail geplant und aktuelle, wissenschaftliche Daten müssen berücksichtigt werden. In Studien, bei der die Ausatemluft von Patienten mit respiratorischen Beschwerden (17 von diesen Personen hatten Coronaviren, weitere 43 Patienten Influenzviren und 54 Patienten Rhinoviren) analysiert wurde, konnte gezeigt werden, dass ein chirurgischer Mund-Nasen-Schutz die Übertragungswahrscheinlichkeit senken kann [17]. Durch eine hohe Filterleistung der Kabinenluft (Austausch der gesamten Luft 20 bis 30 Mal pro Stunde) ist derzeit von keiner erhöhten Infektionsgefahr während eines Fluges auszugehen [18].
Fazit
Der medizinische Notfall über den Wolken stellt alle Beteiligten vor große Herausforderungen, sodass es weiterer Forschung, erweiterter Trainings für das Kabinenpersonal und die Mediziner, sowie einer landesübergreifend einheitlichen Bestückung des Notfallequipments bedarf. Derzeit sollte sich jeder Mediziner, der ein Flugzeug betritt, selbst über die medizinischen Gegebenheiten an Bord informieren, um im Notfall handlungsfähig zu sein und nicht überrascht zu werden.
Literatur
- Hinkelbein J, Böhm L, Braunecker S, Genzwürker HV, Kalina S, Cirillo F, Komorowski M, Hohn A, Siedenburg J, Bernhard M, Janicke I, Adler C, Jansen S, Glaser E, Krawczyk P, Miesen M, Andres J, De Robertis E, Neuhaus C. In-flight cardiac arrest and in-flight cardiopulmonary resuscitation during commercial air travel: consensus statement and supplementary treatment guideline from the German Society of Aerospace Medicine (DGLRM). Intern Emerg Med. 2018 Dec;13(8):1305-1322.
- Gendreau MA, DeJohn C. Responding to medical events during commercial airline flights. N Engl J Med. Apr 4;346(14):1067-73 (2002).
- Muhm JM, Rock PB, et al. Effect of aircraft-cabin altitude on passenger discomfort. N Engl J Med 2007; 357: 18–27.
- Hinkelbein J, Jansen S, Iovino I, Kruse S, Meyer M, Cirillo F, Drinhaus H, Hohn A, Klein C, Robertis E, Beutner D. Thirty Minutes of Hypobaric Hypoxia Provokes Alterations of Immune Response, Haemostasis, and Metabolism Proteins in Human Serum. Int J Mol Sci. 2017 Aug 31;18(9).
- Skjenna OW, Evans JF, Moore MS, Thibeault C, Tucker AG. Helping patients travel by air. CMAJ 1991;144:287-93.
- Cummins RO, Schubach JA. Frequency and types of medical emergen- cies among commercial air travelers.. JAMA 1989;261:1295-9.
- Israëls J, Nagelkerke AF, Markhorst DG, van Heerde M. Fitness to fly in the paediatric population, how to assess and advice.. Eur J Pediatr. 2018 May;177(5):633-639.
- Heng S, Hughes B, Hibbert M, Khasraw M, Lwin Z. Traveling With Cancer: A Guide for Oncologists in the Modern World.. J Glob Oncol. 2019 Jul;5:1-10.
- Cocks R, Liew M. Commercial aviation in-flight emergencies and the physician. Emerg Med Australas 2007; 19: 1–8.
- Graf J, Stüben U, Pump S. Medizinische Notfallsituationen im Flugzeug. Dtsch Arztebl Int 2012; 109(37): 591-602.
- Peterson DC, Martin-Gill C, Guyette FX, et al. Outcomes of medical emergencies on commercial airline flights. N Engl J Med 2013;368:2075-2083.
- Dowdall, N. “Is there a doctor on the aircraft?” Top 10 in-flight medical emergencies. BMJ 2000;321:1336-7.
- Thibeault C, Evans A. Emergency medical kit for commercial airlines: an update. Aviat Space Environ Med 2007; 78: 1170–1.
- KM, Qureshi A Porter. Emergencies in the air. Emerg Med J 2005; 22:658–659.
- Hinkelbein J, Neuhaus C, Wetsch WA, Spelten O, Picker S, Böttiger BW, Gathof BS. Emergency medical equipment on board German airliners. J Travel Med. 2014 Sep-Oct;21(5):318-23.
- Monsieurs KG, Nolan JP, Bossaert LL, Greif R, Maconochie IK, Nikolaou NI, Perkins GD, Soar J, Truhlář A, Wyllie J, Zideman DA and Group., ERC Guidelines 2015 Writing. European Resuscitation Council Guidelines for Resuscitation 2015: Section 1. Executive summary. Resuscitation. 2015 Oct;95:1-80..
- Leung, N.H.L., Chu, D.K.W., Shiu, E.Y.C. et al. Respiratory virus shedding in exhaled breath and efficacy of face masks. Nat Med (2020). doi.org/10.1038/s41591-020-0843-2.
- Schwartz KL, Murti M, Finkelstein M, Leis JA, Fitzgerald-Husek A, Bourns L, Meghani H, Saunders A, Allen V, Yaffe B. Lack of COVID-19 transmission on an international flight. CMAJ. 2020 Apr 14;192(15):E410..

