Weiterführende Informationen und Differentialdiagnostik zur Zertifizierten Kasuistik: Kopfschmerzen und Gangunsicherheit seit zwei Wochen
Folge 71 der Reihe Zertifizierte Kasuistik
von Niklas Schäfer und Patrick Schuss
Einleitung
In der vorliegenden Kasuistik handelt es sich um eine Patientin mit einem Glioblastom. Das Glioblastom ist der häufigste maligne hirneigene Tumor bei Erwachsenen (Inzidenz ca. 3,2 pro 100.000 Einwohner). Im Jahr 2021 erscheint die insgesamt 5. Ausgabe der WHO-Klassifikation für ZNS-Tumoren mit vielen Neuerungen der Nomenklatur und Diagnostik. Zudem erscheint im selben Jahr die vollständig überarbeitete Leitlinie zu den primären Hirntumoren der Deutschen Gesellschaft für Neurologie (DGN).
Epidemiologie und Klassifikation
Zu den primären Hirntumoren werden benigne und maligne Tumoren des zentralen und peripheren Nervensystems gezählt. Zahlenmäßig häufiger sind die benignen Tumoren. Meningeome, Hypophysenadenome und Schwannome machen dabei den Hauptanteil aus. Etwa ein Drittel der primären Hirntumoren ist maligne und das Glioblastom ist hier die häufigste Entität.
Die Diagnostik erfordert mittlerweile neben den histopathologischen Kriterien auch eine molekularpathologische Analyse. Ausweislich der neuen WHO-Klassifikation kann bereits bei typischen molekularpathologischen Veränderungen (TERT-Promoter-Mutation, EGF-Rezepter-Amplifikation, Zugewinn von Chromosom 7 und Verlust von Chromosom 10) die Diagnose eines Glioblastoms gestellt werden, wenngleich die histopathologischen Kriterien in der untersuchten Probe nicht erfüllt sind (Weller et al. 2021). Während man bisher von einem sekundären Glioblastom mit Nachweis einer IDH-Mutation gesprochen hat, wird jetzt streng zwischen IDH-Wildtyp und IDH-mutierten Astrozytomen getrennt. Neu eingeführt wird nun das Astrozytom (WHO ZNS Grad 4), IDH-mutiert. Weiterhin werden Oligodendrogliome über das Vorliegen einer IDH-Mutation sowie dem kombinierten und vollständigen Verlust der Chromosomenarme 1p und 19q definiert.
Klinische Symptome des Glioblastoms
Die Erstmanifestation ist vielgestaltig. Neben unspezifischen Symptomen wie Kopfschmerzen oder Wesens-/Verhaltensänderungen können auch fokale neurologische Defizite (z. B. Paresen, Aphasie, Hemianopsie) sowie epileptische Anfälle zu der bildgebenden Diagnose eines Hirntumors führen. Zu beachten ist, dass viele Tumoren aufgrund des raumfordernden Effekts zu einer intrakraniellen Drucksteigerung („Hirndruck“) führen können. Dies geht in der Regel mit Kopfschmerzen, Übelkeit und Vigilanzstörungen einher und erfordert eine umgehende Behandlung. Zur antiödematösen Therapie wird hier in erster Linie hochdosiert Dexamethason eingesetzt.
Bildgebende Diagnostik
Die Standardbildgebung in der Diagnostik des Glioblastoms ist die Kontrastmittel-verstärkte Kernspintomographie. In der vorliegenden Kasuistik Abbildung 1. A/B.
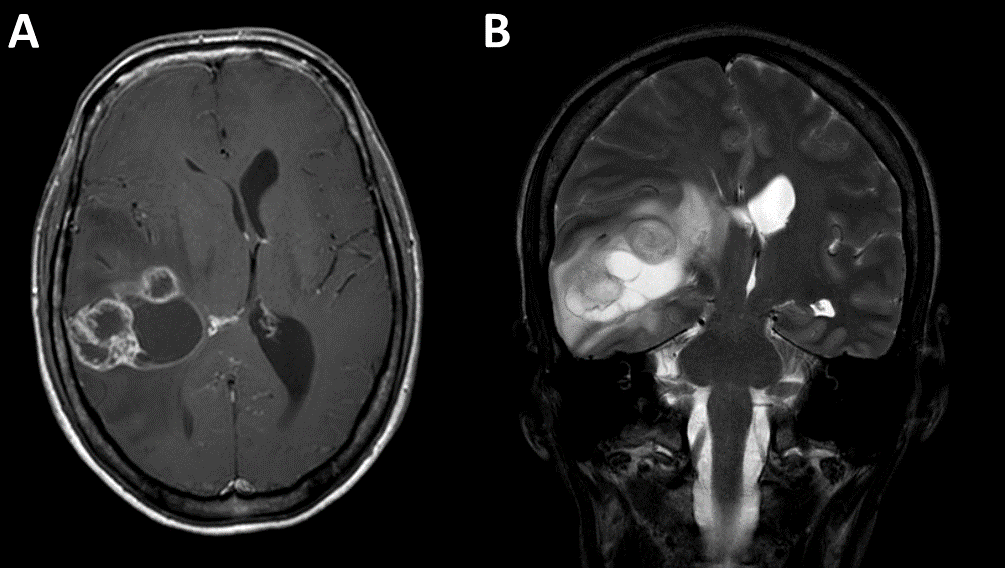
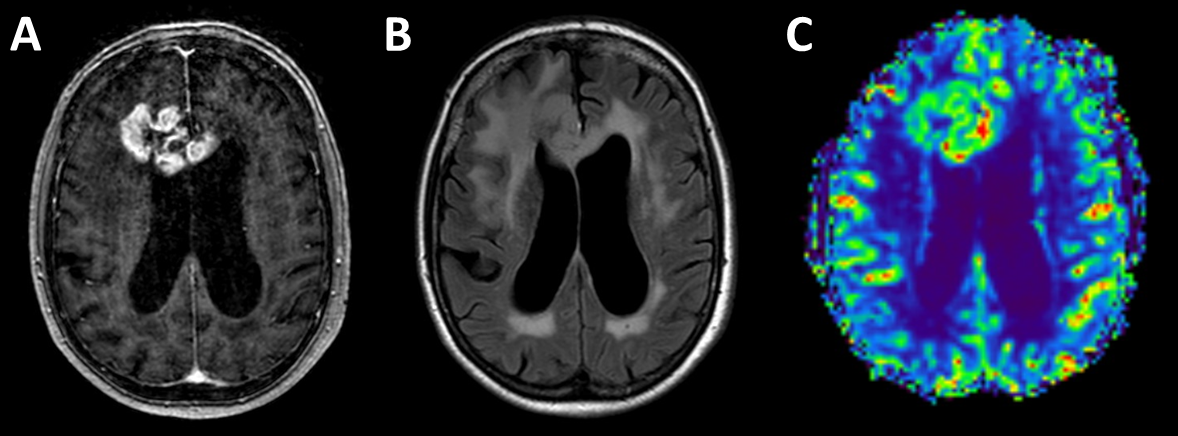
Hierbei ist – wie in einem anderen Fall - eine irregulär konfigurierte Raumforderung mit randständiger Kontrastmittelanreichung (Abb. 2A) und diffus-infiltrierenden, die Rinden-Mark-Grenze nicht respektierende Anteilen (Abb. 2B) zu erwarten. Das zerebrale Blutvolumen ist in der Perfusionswichtung in der Regel erhöht (Abb. 2C). Alternative bildgebende Modalitäten können die Aminosäure-Positronen-Emissions-Tomographie (z. B. FET-PET) sowie MR-Spektroskopie sein.
Therapieoptionen des Glioblastoms
Falls die Lokalisation geeignet ist, wird eine makroskopische Komplettresektion angestrebt. Hierbei können die Kontrastmittel-aufnehmenden Tumoranteile vollständig entfernt werden. Mit dem Einsatz von Fluoreszenzfarbstoffen wie 5-ALA kann die Wahrscheinlichkeit einer makroskopischen Komplettresektion erhöht werden (Stummer et al. 2008). Aufgrund der diffus-infiltrierenden Wachstumsart der malignen Gliome, verbleiben jedoch immer noch Tumoranteile im Gehirn. Bei eloquent gelegenen Tumoren können verschiedene Ansätze eines intraoperativen Monitorings genutzt werden, um die Sicherheit der Operation zu erhöhen und periprozedurale Komplikationen zu vermeiden. Falls eine Resektion nicht möglich ist, dann erfolgt eine stereotaktische oder navigierte Biopsie zur histologischen Sicherung.
Die weitere Therapie richtet sich nach dem Alter der Patienten, Allgemeinzustand und Komorbiditäten, molekularpathologischem Profil sowie Möglichkeiten klinischer Studien. Allgemein wird eine kombinierte Radio-/Chemotherapie empfohlen. Bei älteren oder multimorbiden Patienten kann eine hypofraktionierte Bestrahlung der erweiterten Tumorregion erfolgen, um die Behandlungszeit zu verkürzen (Malmström et al. 2012). Die Entscheidung über eine Chemotherapie erfolgt bei älteren Patienten (> 70 Jahre) häufig in Abhängigkeit des Methylierungsstatus des MGMT-Promoters (Wick et al. 2012). Hier handelt es sich um einen Biomarker, der prädiktiv für das Ansprechen auf eine Alkylantientherapie mit Temozolomid (TMZ) ist. Bei einer Hypermethylierung können Ältere neben einer Kombination auch mit einer alleinigen Chemotherapie behandelt werden. Bei fehlender Hypermethylierung wäre bei Älteren auch eine reine Bestrahlung zu erwägen. Bei jüngeren Patienten sieht die Standardtherapie unabhängig vom MGMT-Promoter-Status eine Bestrahlung der erweiterten Tumorregion mit konkomitanter und adjuvanter TMZ-Behandlung vor (Stupp et al. 2005, Stupp et al. 2009). Nach Möglichkeit sollte der Einschluss in eine klinische Studie geprüft werden. Ergänzend zu der Radio-/Chemotherapie können Tumor-Therapie-Felder zum Einsatz kommen (Stupp et al. 2017). Bei Vorliegen eines hypermethylierten MGMT-Promoters kann bei jüngeren Patienten in gewissen Konstellationen auch eine intensivierte Alkylantientherapie mit CCNU/TMZ vielversprechend sein (Herrlinger et al. 2019).
Grundsätzlich sollte die Therapie von hirneigenen Tumoren im Rahmen von neuro-onkologischen Fallkonferenzen im Mehraugen-Prinzip diskutiert werden. Insbesondere die Kombination aus neuro-onkologischer, neurochirurgischer und strahlentherapeutischer Expertise machen diese neuro-onkologischen Tumorboards wertvoll für die individuell abgestimmte Therapie des jeweiligen Patienten. In einer kürzlich deutschlandweit durchgeführten Studie konnte die zunehmende Digitalisierung im Rahmen der COVID-19-Pandemie als Möglichkeit der stärkeren Vernetzung identifiziert werden (Schäfer et al., 2021). Damit kann eine Therapie von hirneigenen Tumoren auf dem neuesten Wissenstand auch außerhalb von Kompetenzzentren möglich werden.
Auf experimenteller Ebene werden derzeit in klinischen Studien viele verschiedene alternative Behandlungsansätze im Hinblick auf die Optimierung der medikamentösen Behandlung untersucht. Klinischen Studien vorbehalten ist auch der Einsatz von Dendritischen Zellen, anderen Vakzinierungsansätzen sowie Viren.
Entgegen den zeitweisen Berichten in mehreren Medien hat Methadon keinen Chemotherapie-verstärkenden Effekt und sollte außerhalb der Schmerztherapie nicht eingesetzt werden.
Prognose des Glioblastoms
Eine Heilung des Glioblastoms ist nicht möglich. Das mediane Überleben liegt bei etwa 16 Monaten und nur 5 Prozent der Patienten leben 5 Jahre und länger mit der Erkrankung (Ostrom et al. 2019). Prognostisch günstige Faktoren sind jüngeres Alter (< 50 Jahre), eine makroskopische Komplettresektion und das Vorliegen eines hypermethylierten MGMT-Promoters. Ältere Patienten haben eine besonders schlechte Prognose mit einem medianen Überleben zwischen 8 und 13 Monaten (Perry et al. 2017.).
Supportivtherapie
Hinsichtlich der Medikation sollten Patienten mit einer strukturellen Epilepsie dauerhaft eine antikonvulsive Therapie erhalten. Eine primärprophylaktische Behandlung ist jedoch nicht angezeigt. Bei eingeschränkter Mobilität ist zudem eine Thromboseprophylaxe indiziert. Bei Symptomen infolge eines perifokalen Tumorödems sollten Glukokortikoide unter Ko-Medikation zur Ulcus- und Osteoporoseprophylaxe eingesetzt werden.
Eine psychoonkologische Mitbehandlung nach der Diagnose sowie bei Bedarf ist ein wesentlicher Baustein der psychosozialen Supportivtherapie. Ebenso ist eine sozialrechtliche Beratung und Unterstützung angezeigt. Aufgrund der Schwere der Erkrankung sollte bereits früh eine Anbindung an die Palliativmedizin angeboten werden.
Literatur
- Herrlinger U, Tzaridis T, Mack F et al. Lomustine-temozolomide combination therapy versus standard temozolomide therapy in patients with newly diagnosed glioblastoma with methylated MGMT promoter (CeTeG / NOA – 09): a randomised, open-label, phase 3 trial. Lancet 2019; 393: 678 - 688.
- Malmström A, Grønberg BH, Marosi C et al. Temozolomide versus standard 6-week radiotherapy versus hypofractionated radiotherapy in patients older than 60 years with glioblastoma: the Nordic randomised, phase 3 trial. Lancet Oncol 2012; 13: 916 - 926.
- Ostrom QT, Cioffi G, Gittleman H, et al. CBTRUS Statistical Report: Primary Brain and Other Central Nervous System Tumors Diagnosed in the United States in 2012 - 2016. Neuro Oncol 2019; 21 (Suppl 5): v1 - v100.
- Perry JR, Laperriere N, O’Callaghan CJ et al. Short-course radiation plus temozolomide in elderly patients with glioblastoma. N Engl J Med 2017; 376: 1027 - 1037.
- Schäfer N, Bumes E, Eberle F et al. Implementation, relevance, and virtual adaptation of neuro-oncological tumor boards during the COVID-19 pandemic: a nationwide provider survey. J Neurooncol 2021; 11: 1 - 7.
- Stummer W, Reulen HJ, Meinel T, et al. Extent of resection and survival in glioblastoma multiforme: identification of and adjustment for bias. Neurosurgery 2008; 62: 564 - 576.
- Stupp R, Mason WP, van den Bent MJ, et al. Radiotherapy plus concomitant and adjuvant temozolomide for glioblastoma. N Engl J Med 2005; 352: 987 - 996.
- Stupp R, Hegi ME, Mason WP, et al. Effects of radiotherapy with concomitant and adjuvant temozolomide versus radiotherapy alone on survival in glioblastoma in a randomised phase III study: 5-year analysis of the EORTC-NCIC trial. Lancet Oncol 2009; 10: 459 - 466.
- Stupp R, Taillibert S, Kanner A et al. Effect of tumor-treating fields plus maintenance temozolomide vs maintenance temozolomide alone on survival in patients with glioblastoma: a randomized clinical trial. JAMA 2017; 318: 2306 - 2316.
- Weller M, van den Bent M, Preusser M, et al. EANO guidelines on the diagnosis and treatment of diffuse gliomas of adulthood. Nat Rev Clin Oncol. 2021; 18(3): 170 - 186.
- Wick W, Platten M, Meisner C et al. Temozolomide chemotherapy alone versus radiotherapy alone for malignant astrocytoma in the elderly: the NOA-08 randomised, phase 3 trial. Lancet Oncol 2012; 13: 707 - 715.

